Was wir daraus lernen
von Barbara Wederhake
„Ich kann dieses ganze sonntägliche „Danke an alle Pflegekräfte, die aufopferungsvoll gegen das Corona-Virus im Einsatz sind“ aus Regierungsmund nicht mehr hören. Gebt endlich mehr Geld ins System für bessere Bezahlung und bessere Arbeitsbedingungen. Das wäre echter, gerechter Dank.“ [Ulrich Schneider, Hauptgeschäftsführer des Deutschen Paritätischen Wohlfahrtsverbandes, via Twitter]
Politiker aller Parteien, die in den letzten Jahrzehnten ganz im Sinne neoliberaler Gesundheitspolitik dazu beigetragen haben, das bundesdeutsche Gesundheitssystem systematisch kaputtzusparen, sind dieser Tage voll des Lobes über jene Menschen, die in Krankenhäusern, in der Notfallmedizin und Gesundheitsämternunermüdlich gegen das Coronavirus kämpfen. Auch die großen Medienkonzerne stimmen gerne in den Chor der „Danksager“ ein, obwohl sie es waren, die seit Jahren unkritisch zu Gesetzesinitiativen und fragwürdigen Studien – wie die Bertelsmann-Antikrankenhaus-Studie mit dem Titel “Zukunftsfähige Krankenhausversorgung” vom Juli 2019 [1] – schwiegen, anstatt staatliche Spardiktate und eindeutig interessengesteuerte Studien kritisch zu hinterfragen – wie es eigentlich ihre Funktion in einer demokratischen Gesellschaft gewesen wäre.
Die so Angesprochenen, das Gesundheitspersonal, nehmen Lob und Dank der Politik mindestens mit Argwohn entgegen. “Klasse! Ich gebe einfach meinem Vermieter zwei Lobs, einen dicken Applaus und ein Danke, das ich bekommen habe, und schon sind drei Monate im Voraus gezahlt”, freut sich die 23-Jährige, die mit ihrem knappen Gehalt, die sonst kaum über die Runden kommt. (…) Tatsächlich sorgt die Corona-Krise bei immer mehr Pflegekräften und medizinischen Angestellten für einen prall mit Dank- und Lobeshymnen gefüllten Geldbeutel. Nicht wenige können bereits das eine oder andere “Vielen Dank an alle Pflegerinnen und Pfleger. Sie machen einen fantastischen Job.” auf die Seite legen, um ihre Rente aufzubessern. (…) Experten vermuten, dass Pflegeberufe angesichts der vielen Dankeschöns schon bald wieder als Karriere attraktiver werden – ein Ende des Pflegenotstands ist in Sicht.“ [2]
Gesundheitssystem nicht für den Krisenfall gewappnet
Mit nach wie vor steigenden Fallzahlen von Neuinfizierten durch das Corona-Virus [3] wachsen persönliche Ängste und die Sorge um uns nahestehende ältere und vorerkrankte Menschen, die zur Risikogruppe gehören. Gleichzeitig erleben wir auch aus der Not geborene Solidarität untereinander und Menschen, die weit mehr als ihren Job tun und tatkräftig der Krise trotzen. Beschäftigte im Gesundheitssektor und im Krisenmanagement der Kommunen, Kranken- und Altenpfleger*innen, Rettungssanitäter*innen und andere leisten Übermenschliches, um trotz unzureichender Ressourcen und Schutzausrüstung Menschenleben zu retten, erkrankte Menschen zu pflegen und die lokale Infrastruktur sicherzustellen. In dieser bedrohlichen Krisensituation müssen wir jedoch befürchten, dass unser heruntergespartes Gesundheitssystem, das bereits im Normalbetrieb überlastet ist, nun zu kollabieren droht. Insbesondere wenn Pflegepersonal und Ärzte, die in ihrer täglichen Arbeit dem Infektionsrisiko ausgesetzt sind, sich auch infizieren und ausfallen.
Eins führt die Coronavirus-Epidemie
uns allen deutlich vor Augen: unser vielfach gepriesenes Gesundheitssystem ist
nicht für den Krisenfall gewappnet! Es hält keine für Krisenfälle wie diese ausreichenden
Versorgungskapazitäten bereit, weil im Klinikbereich schon der Normalbetrieb chronisch
am Limit arbeitet. Die Corona-Pandemie wirkt wie ein Brennglas: für jedermann ist
sichtbar, dass medizinisches Personal in deutschen Krankenhäusern fehlt! Und
das nicht erst seit der Corona-Krise! Dreivviertel
der Kliniken suchen händeringend nach Ärzten*innen. 17.000 Pflegestellen sind
bundesweit vakant. Betten sind mangels Personal „gesperrt“. Der chronische Personalmangel
in Kliniken und Pflegeeinrichtungen ist seit langem bekannt. Dagegen getan wird
wenig. Dabei wäre die Lösung so einfach: den Pflegeberuf wieder attraktiver
machen, indem man Pflegekräfte erheblich besser bezahlt und die
Arbeitsbedingungen im Krankenhaus verbessert. Dass der Pflegeberuf für viele
genau aus diesen Gründen unattraktiv geworden ist, beweisen u.a. die enormen
Schwierigkeiten, überhaupt Bewerber*innen für die freien Pflegestellen zu
finden und genügend junge Menschen für den Beruf zu interessieren. Anstatt die
Pflege besser zu bezahlen und bessere und menschenwürdigere Arbeitsbedingungen
zu schaffen, wirbt Jens Spahn lieber „Fachkräfte“ aus anderen EU-Ländern an,
die in ihren Heimatländern für teures Geld ausgebildet wurden und dort in den
Krankenhäusern fehlen.
Brauchte es erst einen Ausnahmefall wie die Corona-Krise, um Fehlentwicklungen im deutschen Gesundheitswesen transparent zu machen und Öffentlichkeit wie auch Fachkreise zum Umdenken zu bewegen?
Bundesgesundheitsminister Jens Spahn wird nicht müde zu betonen, dass Deutschland mit seiner im europäischen Vergleich hohen Dichte von Intensivbetten gut auf die Corona-Krise vorbereitet sei und über ein „vergleichsweise gut bis sehr gut ausgestattetes Gesundheitssystem“ verfüge. Auch eine für Krisenzeiten ausreichende Akutbettenzahl nützt nichts, wenn das Personal fehlt. Ein erstes Signal, dass es bei den Personalkapazitäten im Klinikbereich nicht zum Besten steht, hat er Anfang März selbst ausgesandt, als er angesichts der Ausbreitung des neuen Coronavirus die erst am 1. Januar 2020 in Kraft getretenen und vielfach kritisierten Personalvorgaben für eine Mindestbesetzung in bestimmten Stationen mit Pflegekräften bis auf weiteres außer Kraft setzte (Rechtsverordnung sollte die Kliniken als Reaktion auf den Personalnotstand verpflichten, auf bestimmten Stationen wie Intensivstationen „Personaluntergrenzen“ in der Pflege einzuhalten, um das Personal gleichmäßiger zu verteilen). [4]
Schon saisonale Spitzenbelastungen wie die jährlichen Influenza-Wellen wären Anlass genug, für Notsituationen ausreichend Vorsorge zu treffen. Immerhin starben an der Influenzawelle 2017/18 in Deutschland über 25.000 Menschen, ohne dass in Medien darüber groß berichtet wurde. Um auf Epidemien wie die Covid-19-Epidemie gewappnet zu sein, hätten für den Gesundheitsdienst, Arztpraxen, Gesundheitsämter, Krankenhäuser, Pflegeinrichtungen die nötigen Kapazitäten vorgehalten werden müssen. Das funktioniert aber nicht mit überarbeitetem und schlecht bezahltem Personal bei knappen Versorgungsressourcen – und insbesondere nicht in einem System, das den Wettbewerbsbedingungen des Marktes und der Profitmaximierung unterworfen ist.
Wo kein Notfallkonzept vorhanden ist, muss improvisiert werden. Immerhin haben laut Tagesspiegel (Ausgabe vom 25.03.20) Berliner Intensivmediziner inzwischen ein Notfallkonzept mit Maßnahmen zur „Sicherstellung der akuten, intensivmedizinischen Versorgung im Epidemie Fall Covid-19 für das Land Berlin“ vorgelegt, mit dem die Berliner Krankenhäuser, die über Intensivbetten verfügen, sich in 4 Eskalationsstufen auf einen zu erwartenden Ansturm von schwer kranken mit dem Corona-Virus infizierten Patienten, vorbereiten. Die Koordination übernimmt die Charité. Die Berliner Krankenhausgesellschaft (BKG), der staatliche, private, konfessionelle sowie frei-gemeinnützige Kliniken angehören, hat zudem in einem öffentlichen Aufruf dieser Tage alle Berliner mit einer medizinischen Ausbildung – ehemalige Pflegekräfte, Pensionäre, Studenten, Ehrenamtliche – aufgerufen, sich freiwillig für die Versorgung von Covid-19-Patienten zur Verfügung zu stellen. Dies zeigt, wie ernst die Personalsituation im klinischen Bereich ist.
Die alarmierende Meldung eines Amtsarztes, Leiter des Gesundheitsamtes Reinickendorf, setzt noch eins drauf und berichtet, dass mindestens 10 v.H. des in Berlin in Kliniken und niedergelassenen Praxen arbeitenden medizinischen Personals selbst durch das Corona-Virus infiziert sei [5]. Derzeit gelten 1.656 Infizierte lt. Robert-Koch-Institut (RKI) (Stand vom 26.03.) in Berlin als nachgewiesen; rechnerisch würden demnach 165 Infizierte für die Notversorgung nicht mehr zur Verfügung stehen. Selbst wenn diese Zahlen nicht belastbar sind, ist die Schlussfolgerung nahe liegend, dass bei den vorhandenen Versorgungsengpässen vermehrt auch Beschäftigte in der Pflege und in Arztpraxen vom Virus betroffen sind, was den Personalnotstand in Berlin zusätzlich verschärft.
Das Desaster mit der fehlenden Schutzausrüstung für medizinisches Personal
Selbst drei Monate nach Ausbruch der Krise gibt es einen Mangel an geeigneten Atemschutzmasken. Unüberhörbar ist die Klage des medizinischen Personals, von Arztpraxen, aber auch Kassiererinnen, Busfahrern, Taxisfahrern u.a. über die fehlende Verfügbarkeit von Schutzmasken. Wenn das die Bundesregierung beratende Robert-Koch-Institut (RKI) von „Amts wegen“ für uns einfache Bürger Masken nur für Infizierte empfiehlt (Fremdschutz) und man nicht weiß, wer infiziert ist, dann hilft erst recht eine Maskenpflicht für alle, um gegenseitige Ansteckungen zu vermeiden. Der eigentlich Skandal ist, dass selbst das medizinische und pflegerische Personal in Krankenhäusern, Pflegeinrichtungen, Arztpraxen und Gesundheitsämtern nicht ausreichend medizinisch ausgerüstet ist, insbesondere nicht mit den bei Corona-Verdacht zwingend vorgeschriebenen FFP3-Masken, der höchsten Qualitätsklasse zum Virenschutz, auch nicht mit Handschuhen und Desinfektionsmittel für die Handhygiene.
„Die niedergelassenen Ärzte, die sich, ihre Mitarbeiter*innen und noch nicht infizierte Patienten schützen müssen, könnten die Regelversorgung ohne Schutzausrüstung nicht mehr aufrechterhalten”, so z.B. Burkhard Ruppert, Vize-Chef der Kassenärztlichen Vereinigung (KV) Berlin am 16.03.20 gegenüber dem Tagesspiegel. Mit fortschreitender Corona-Pandemie werde dringend Nachschub benötigt, um die 6.500 Berliner Praxen mit der dringend benötigten Schutzausrüstung auszustatten. Die beim Bundesbeschaffungsamt durch die Bundesregierung bestellte Schutzausrüstung sei bundesweit nicht geliefert worden.
Umso bizarrer mutet die Ablehnung eines chinesischen Hilfsangebots durch die Bundesregierung Mitte März an, wonach die Chinesen an mehrere EU-Staaten – darunter Italien, Spanien, Frankreich und Deutschland – Hilfsgüter wie Atemschutzmasken liefern wollten. Als einziges Land ignorierte die Bundesregierung das Hilfsangebot [6]. Währenddessen warten die Verantwortlichen lieber darauf, dass in deutschen Firmen bestellte Schutzmasken geliefert werden, meistens mittelständische Unternehmen, die zum Teil kurzfristig ihre Produktion auf Herstellung von Atemschutzmasken und Beatmungsgeräten umgerüstet haben und mit der Produktion und Auslieferung der enormen Nachfrage nicht hinterher kommen. Der Chef des Medizintechnikkonzerns „Drägerwerk“ forderte unlängst laut Spiegel.de (vom 27.03.2020) Jens Spahn auf, zu erklären, welche Kliniken vorrangig mit den bestellten 10.000 Beatmungsgeräten beliefert werden sollten; Ressourcen müssten bestmöglich nämlich an die Kliniken, die sie am nötigsten brauchen, verteilt werden. Darauf hätte Jens Spahn von selbst kommen können!
Kurzum: fehlende Pandemiepläne und unterlassene Vorsorgemaßnahmen machen das grundsätzliche Versagen der verantwortlichen Entscheidungsträger in dieser Pandemie überdeutlich.
Medizinisches Personal erkennt seine Systemrelevanz
und wehrt sich
Jetzt haben es Krankenschwestern, Pfleger, Verkäuferinnen, Paketboten, Fahrer und viele andere, die in schlecht bezahlten und unsicheren Arbeitsverhältnissen beschäftigt sind, schwarz auf weiß: sie sind „systemrelevant“. Darum müssen sie in der aktuellen Corona-Krise weiter zur Arbeit gehen und riskieren, sich anzustecken. Wir sehen jetzt, dass sie es sind, die wirklich gesellschaftlich unverzichtbare Arbeit für uns alle leisten. Nicht die Investmentbanker, „Nieten in Nadelstreifen“ und anderen Multimillionäre, die von den Propheten des Neoliberalismus und in der Politik besonders von CDU und FDP jahrelang als „Leistungsträger der Gesellschaft“ gepriesen wurden.
Systemrelevant ja, gut bezahlt nein
Während viele Menschen wegen des Corona-Ausbruchs zu Hause bleiben müssen und Home-Office betreiben können, halten sie die Gesellschaft am Laufen: die Krankenpfleger*innen, Kassierer*innen, Erzieher*innen oder Berufskraftfahrer*innen. Was verdienen eigentlich die Menschen in diesen systemrelevanten Berufen?
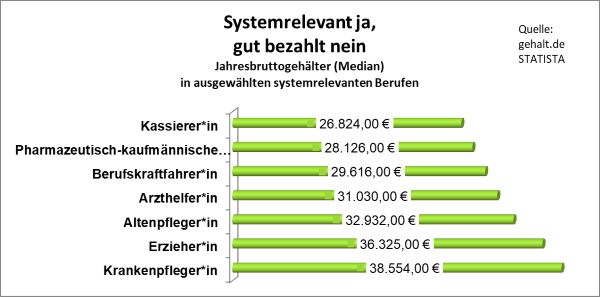
Es überrascht uns nicht: trotz der gesellschaftlichen Bedeutung ihrer Arbeit gehören sie nicht zu den Besserverdienenden. Krankenpflegepersonal verdienen in der Hierarchie des Krankenhauses dabei noch am besten, wenn auch sehr unterschiedlich. In der Altenpflege sieht es schon ganz anders aus. Beschäftigte im Einzelhandel gehören sogar zu den Geringverdienern und arbeiten oft knapp über der Mindestlohngrenze. Dabei sind sie es, die in der aktuellen Krise unsere Versorgung sicherstellen
Das Krankenpflegepersonal in den Kliniken waren die ersten, die Alarm schlugen und ihre Hilferufe und Forderungen öffentlich machten, durchaus selbstbewusst, denn sie wissen, dass sie zu den „Leistungsträger“ in der Corona-Krise gehören, die in Krankenhäusern und Pflegeeinrichtungen die Versorgung sicherstellen und versuchen, Leben zu retten.
In Aufrufen, Unterschriftenlisten und Petitionen adressieren sie ihre dringlichsten Forderungen an Bundesgesundheitsminister Spahn und die Verantwortlichen in den Ländern und Kommunen. Verschiedene Initiativen formulieren auch weitergehende politische Forderungen für die Zeit nach der Corona-Krise.
Zu einigen Beispielen – hier entlang

Flugblätter von “Krankenhaus statt Fabrik”
+ “Politischer Arbeitskreis Gesundheit”
Was wir aus der Corona-Pandemie lernen
Mit der steigenden Zahl von Infizierten durch den Corona-Virus wachsen auch persönliche Ängste und die Sorge um uns nahestehende Menschen, die zu Risikogruppen gehören. Gleichzeitig erleben wir eine aus der Not geborene Solidarität und Menschen, die tatkräftig der Krise trotzen. Die Beschäftigten im Gesundheitssektor und im Krisenmanagement der Kommunen leisten Übermenschliches, um trotz fehlender Ressourcen Menschen zu versorgen und die lokale Infrastruktur sicherzustellen. In dieser bedrohlichen Situation müssen wir jedoch befürchten, dass unser heruntergespartes Gesundheitssystem, das bereits im Normalbetrieb überlastet ist, nun in der Krise zu kollabieren droht. Durch die Ökonomisierung und Privatisierung der Krankenhäuser herrscht dort das Profitprinzip. Seit der Einführung des Abrechnungssystems der diagnosebezogenen Fallpauschalen wurde Klinken marktförmig gesteuert, in dem die kostenintensive Pflege nicht mehr ist als ein Kostenfaktor und Rationalisierungspotenzial.
Privatisierte Krankenhäuser, reduzierte Krankenhausbetten und Krankenhausstandorte sowie die Ausrichtung des Gesundheitswesens auf Profitorientierung statt auf eine möglichst gute Gesundheitsversorgung für alle rächen sich nun. Die Krise muss zum Anlass genommen werden, die Fehlentwicklung umzukehren und die Prioritäten im Gesundheitswesen wieder geradezurücken. Das bedeutet: die Versorgung kranker Menschen muss wieder im Vordergrund stehen. Menschen zu helfen, ist der Zweck des Gesundheitssystems, nicht Profite für private Krankenhauskonzerne zu erzielen. Das von der Regierung inzwischen umgesetzte Milliarden-Hilfsprogramm zur Rettung der Krankenhäuser setzen leider weiterhin auf Marktmechanismen. Dabei ist gerade die Einführung von Marktmechanismen im stationären Bereich Grund für die Misere des kaputtgesparten Gesundheitswesens [8].
Nehmen wir die Corona-Krise als „Chance“ wahr und entwickeln Alternativen zur bestehenden Fallpauschalen-Finanzierung. Sowohl die ambulante als auch die stationäre Versorgung sind keine „Produkte“ auf dem Gesundheitsmarkt, sondern Teil der Daseinsfürsorge, auf die jeder Bürger in Deutschland einen Anspruch hat.
Jetzt aufstehen für ein gemeinwohlorientiertes Gesundheitssystem
Aktuell vollzieht sich aufgrund der Corona-Krise ein Wandel in der öffentlichen Wahrnehmung der Gesundheitsversorgung, die als Teil sozialer Daseinsvorsorge verstanden wird. De facto werden auch auf der institutionellen Ebene durch das jüngst verabschiedete Krankenhausfinanzierungsgesetz zur Kompensation der Defizite in den Krankenhäusern Schritte vollzogen, die vorübergehend das DRG-Abrechnungssystem außer Kraft setzen. Die Möglichkeiten und Chancen, die die Corona-Krise bietet, gilt es langfristig zu verstetigen, um einen „Systembruch“ in der Krankenhausfinanzierung durchzusetzen.
Zentrale Forderungen im Sinne einer gemeinwohlorientierten stationären Gesundheitsversorgung und für ein Gesundheitssystem, bei dem wieder der Mensch im Vordergrund steht und das auch für Krisensituationen und extremen Spitzenbelastungszeiten wie die Corona-Virus-Pandemie gewappnet ist, sind auf jeden Fall:
- Vorausschauende Planung von Maßnahmen der Grundversorgung mit Arzneimitteln, Schutzausrüstung und Labordiagnostik sowie entsprechende Vorkehrungen zum Schutz der Bevölkerung zur Sicherstellung der ambulanten und stationären Gesundheitsversorgung;
- Konzepte für eine wirksame und schnelle Krisenintervention für den Epidemie-Fall;
- Staatliche Kontrolle von Schlüsselbranchen für eine wirksame Krisenreaktion in lebenswichtigen Bereichen, wozu gegebenenfalls auch die Verstaatlichung von bestimmten Wirtschaftssektoren wie private Gesundheitseinrichtungen, Hersteller von Schutzausrüstungen, Beatmungsgeräten und Lüftungsanlagen, die Produktion und der Vertrieb von Lebensmitteln, Postdienste sowie die medizinische Forschung und Entwicklung gehören können;
- Rückverlagerung der Produktion von Arzneimitteln, insbesondere Antibiotika nach Deutschland oder Europa;
- Flächendeckender Zugang zu medizinischer Behandlung und Versorgung für alle unabhängig von Einkommen und Wohnort;
- Keine Schließung von Krankenhausstandorten – Stopp geplanter und laufender Krankenhausschließungen und Bettenreduzierungen;
- Möglichst familien- und wohnortnahe Krankenhäuser und prinzipielle Öffnung der Häuser auch für ambulante Leistungen;
- Abkehr vom bestehenden System der diagnoseorientierten Fallpauschalen-Finanzierung und Entwicklung von Finanzierungsalternativen;
- Personalplanung im stationären Bereich nach Pflegepersonalschlüsseln, in dem personelle Kapazitäten auch für Krisensituationen und Belastungsspitzen eingeplant sind;
- Verbindliche Zusage über deutliche Lohnsteigerungen für Pflegefachkräfte bei einem Einstiegsgehalt von 4.000 Euro und entsprechendes Angebot an die Tarifvertragsparteien;
- Ausreichende Schutzausrüstung für alle Beschäftigten in Krankenhäusern und Pflegeeinrichtungen mit wirksamer und zugelassener Schutzkleidung und Atemschutzmasken;
- Verbesserung der Hygiene im Krankenhaus durch sofortige Aufstockung des Reinigungspersonals und engmaschige Corona-Tests beim Personal;
- Beteiligung von Beschäftigtenvertreter*innen in den Krisenstäben der Krankenhäuser unter Einbindung der verschiedenen Fachbereiche und Berufsgruppen.
Die Arbeitsgruppe Gesundheit von Aufstehen Berlin hat sich schon vor Ausbruch der Corona-Krise vorgenommen, intensiv das Thema „Daseinsvorsorge im Gesundheitswesen“ zu bearbeiten. Perspektivisches Ziel soll sein, ein Argumentations- und Diskussionspapier zu erstellen unter der Fragestellung: „Wie müssen die einzelnen Versorgungsbereiche (ambulante Versorgung, stationäre Versorgung, Arzneimittelversorgung, Pflege u.a.) gestaltet sein, wenn sie der Daseinsvorsorge dienen sollen?“ Wir freuen uns über jeden Zuwachs, insbesondere von Mitstreiter*innen aus Gesundheitsberufen, die wertvolle Hinweise aus ihrer eigenen Praxis beisteuern könnten. Grundsätzlich ist aber jede/r herzlich willkommen, der mitmachen möchte! Interessierte möchten den Terminkalender auf www.aufstehen-berlin.org verfolgen, um nach Aufhebung der Ausgangsbeschränkungen das nächste Treffen nicht zu verpassen. Kontaktaufnahme unter redaktionsteam-aufstehen-berlin@gmx.de möglich.