Wie weiter nach der Corona-Krise?
von Barbara Wederhake
Das deutsche Gesundheitswesen brauche mehr Marktwirtschaft, verkündete Ende letzten Jahres Stephan Sturm, Vorstandsvorsitzender des börsennotierten größten Klinikkonzerns Deutschlands, der Fresenius Helios Kliniken! Die Wahrheit ist: Marktwirtschaft im Krankenhaus ist eher Teil des Problems als Teil der Lösung! Es bleibt zu hoffen, dass diese Einsicht sich mit dem Ende der Covid-19-Pandemie durchsetzt und zu einem generellen Perspektivwechsel im Gesundheitswesen führt.
Von neoliberaler Seite wurden in den vergangenen Jahren – so die über Jahre eingeübte Kernbotschaft – vor allem „Überkapazitäten“ an Krankenhausstandorten und Bettenplätzen in Deutschland in den Mittelpunkt der Debatte gestellt. Überkapazitäten führten angeblich zu einer Fehlsteuerung der Ressourcen und damit zu schlechterer Leistungsqualität. Die Lösung liege in weniger Betten, konzentriert auf weniger Krankenhausstandorte. So könnten mit dem vorhandenen Personal die Pflegebedingungen für Patienten*innen und Beschäftigte verbessert und sogar noch Geld eingespart werden. Die in Deutschland im europäischen Vergleich hohe Bettendichte pro Einwohner gilt nach dieser Argumentation als Beleg für vorhandenes Rationalisierungspotential!
Zu viele Betten, zu viele Patienten
Ganz im Sinne dieser Ideologie veröffentlichte im Juli 2019 die einflussreiche, wirtschaftsnahe Bertelsmann-Stiftung ihre viel beachtete und heftig kritisierte Studie „Neuordnung der Krankenhauslandschaft“, die bundesweit eine erhebliche Reduzierung der Zahl der Krankenhäuser empfiehlt [1]. Von jetzt ca. 1.600 Akutkrankenhäusern sollen 1.000 Häuser platt gemacht und die verbleibenden knapp 600 Kliniken zu Großkliniken ausgebaut werden. Die Autoren schlagen einen 2-stufigen Aufbau der neuen Krankenhauslandschaft vor. Künftig soll es Versorgungskrankenhäuser mit bis durchschnittlich 600 Betten geben und etwa 50 Universitätskliniken und Maximalversorger mit durchschnittlich 1.300 Betten. Aktuell hat ein Drittel der 1.600 Krankenhäuser weniger als 100 Betten; die Durchschnittsgröße liegt bei unter 300 Betten. Das vorhandene medizinische Personal könne auf die dann verbleibenden Kliniken verteilt werden. Nach Ansicht der Autoren der Studie könnten 5 Mio. Patienten pro Jahr genauso gut ambulant behandelt oder operiert werden, wodurch sich die Zahl der Krankenhausfälle bis 2030 auf 14 Mio. im Jahr senken ließen [2].
(1) Corona-Krise: Lehren für die Zukunft der Krankenhäuser, aerzteblatt.de vom 20.03.2020; (2) dazu: aerzteblatt.de vom 15.07.2020
Interessant zu wissen: die Bertelsmann Stiftung hat Gemeinnützigkeitsstatus (!). Die Mehrheit ihrer Anteile wird vom Bertelsmann-Konzern gehalten. Umsatz der Stiftung lag 2019 bei 130.014.400 Euro. Das langjährige Vorstandsmitglied Brigitte Mohn war zur Zeit der Veröffentlichung der Studie gleichzeitig auch im Vorstand des Krankenhauskonzerns des Rhön-Klinikums [3].
Wer vorschlägt, bei einem Gesundheitssystem, das offensichtlich auf Kante genäht ist, von ca. 1.600 Akutkrankenhäusern 1.000 plattmachen und die verbleibenden 600 zu Großkliniken ausbauen zu wollen, propagiert die Zerstörung der sozialen Versorgungsstruktur und konterkariert den flächendeckenden Zugang zu medizinischer Versorgung für den Großteil der Bevölkerung. Die Zentralisierung der Intensivversorgung und Spezialisierung des Klinikbereiches unter dem Vorwand, angebliche Überkapazitäten abzubauen, dient lediglich dem Interesse der privaten Klinikkonzerne und kann so nur als Frontalangriff auf das deutsche System der Krankenhausversorgung aufgefasst werden.
Die Kritiker der Studie zeichnen ein ganz anderes Bild [4]: die Behauptung, nur Großkrankenhäuser könnten die notwendige medizinische Versorgungsqualität sicherstellen, ist eine bis dato auch in Fachkreisen völlig unbelegte These. Ein Großteil der stationären Versorgung sei medizinische Grundversorgung, die keine Spezialisierung brauche. Wichtig seien vielmehr möglichst familien- und wohnortnahe Krankenhäuser. Allein in Ballungsgebieten könnten größere Klinikstandorte sinnvoll sein. Undifferenzierte Krankenhausschließungen jedenfalls verbesserten die Versorgungsqualität nicht. Wo Spezialkliniken sinnvoll seien, fände seit Jahren eine solche Entwicklung bereits statt. Wichtig wäre, dass die Entwicklung zu mehr Spezialisierung von den Krankenkassen nicht länger blockiert werde. Zudem wehrten sich die Krankenhäuser nicht dagegen, mehr Leistungen ambulant zu erbringen. Im Gegenteil, der Gesetzgeber müsste die Erbringung ambulanter Leistungen durch die Krankenhäuser endlich zulassen und nicht länger die Entwicklung blockieren. Erforderlich sei zudem eine aktive und vorausschauende Krankenhausplanung, die regionale Besonderheiten berücksichtige, Parallelstrukturen zwar abbaue, wo sie vorhanden seien, aber vor allem die Unterversorgung in ländlichen Gebieten konsequent angehe.
Wichtig ist eine ausreichende und qualifizierte Personalbesetzung sowohl im Bereich der Grund- und Notversorgung als auch bei der Erbringung von hochspezialisierten medizinischen Leistungen. Der Beruf der Pflegekraft muss durch eine deutlich höhere Bezahlung aufgewertet werden. In einem Personalbemessungssystem, das einen bedarfsgerechten Pflegepersonalschlüssel umsetzt, können auch personelle Kapazitäten für zusätzliche Belastungsspitzen, wie im Falle von Pandemien, eingeplant werden.
Die aktuelle Pandemie macht deutlich: nach der Krise ist vor der Krise! Wenn die Corona-Krise überstanden ist, brauchen wir eine Neuausrichtung der Krankenhauslandschaft!
Für den Klinikbereich ist ein systematisches Umdenken in der Krankenhauspolitik Gebot der Stunde! Wir sollten einen Paradigmenwechsel für die Zeit nach Corona gegenüber Politik und Entscheidungsträgern einfordern, damit der grundgesetzliche Auftrag der Daseinsvorsorge des Gesundheitssystems, der Gleichheit der Lebensverhältnisse in Stadt und Land und der „Feuerwehrfunktion“ der Krankenhäuser im Katastrophenfall erfüllt wird. Die Perspektive der Rekommunalisierung der Krankenhäuser spielt eine immer größere Rolle in der öffentlichen Wahrnehmung.
Wer regiert die Welt – Private Krankenhausbetreiber im Fokus
Die Propagierung von Überkapazitäten und Notwendigkeit von flächendeckenden Krankenhausschließungen, wie sie die Bertelsmann-Stiftung betreibt, ist unverantwortlich und ausschließlich interessengesteuerte Lobbypolitik zu Gunsten der privaten Klinik- und Gesundheitskonzerne, die genau von diesen Betten- und Krankenhausschließungen profitieren. Der Medizinkonzern Fresenius, mit seiner Tochter Helios größter deutscher Krankenhausbetreiber, sieht die zu erwartende Schließung zahlreicher lokaler Krankenhäuser als Chance für den Ausbau seiner „Marktmacht“, wohlwollend begleitet von den Gesundheitspolitikern und der Bundesregierung [5].
Wer sind die größten privaten Klinikbetreiber und börsenorientierten Konzerne im deutschen Gesundheitswesen?
Der folgende Überblick gibt Aufschluss:
Ranking der größten privaten Klinikverbünde Deutschlands[6]
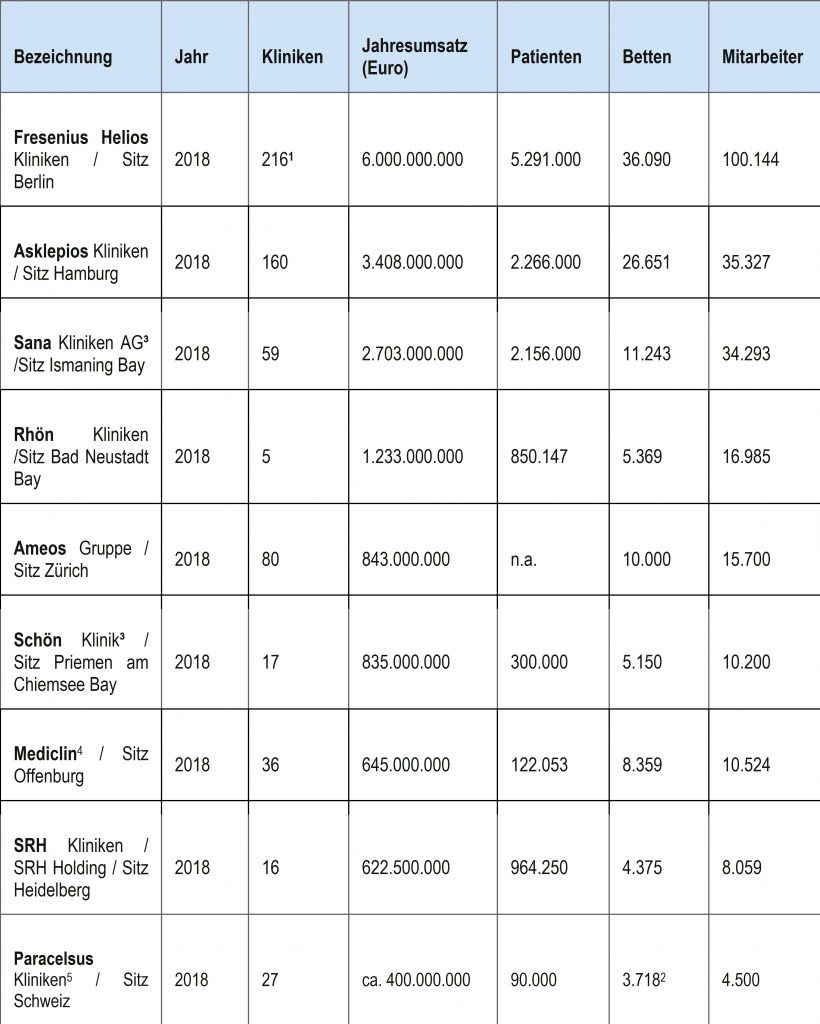
¹ Kliniken, Medizinische Versorgungszentren und Präventionszentren
² Zahl aus 2016
3 Nicht an der Börse gelistet
4 Asklepios ist bei Mediclin Anteilseigner zu 50%
5 Nach Insolvenzeröffnung wurden die Paracelsus Kliniken 2018 von der Schweizer Beteiligungsgesellschaft Porterhouse Group übernommen
Kommerzialisierung der Krankenhäuser – Kern der Krankenhausmisere
Die Einführung von Marktmechanismen im stationären Bereich ist der wahre Grund für die Misere unseres kaputtgesparten Gesundheitswesens. Der Personalnotstand in der Pflege ist unmittelbar auf einen „Systemwechsel“ im Abrechnungssystem der Krankenhäuser zurückzuführen. Am Anfang standen zunächst vornehmlich Maßnahmen der Kostendämpfung – zu Lasten der Versicherten und Patienten im Fokus. Sodann wurde 1993 das Selbstkostendeckungsprinzip der Krankenhäuser ausgehebelt und durch die Budgetierung der Ausgaben für Krankenhausleistungen ersetzt (die letzte Form der Personalbemessung wurde 1997 abgeschafft). Mit dem Gesetz zur Einführung des Fallpauschalen-Systems (Fallpauschalen-Gesetz) von 2002 sind wir beim Kern der deutschen Krankenhausmisere: der Einführung der sog. Fallpauschalen in den Jahren 2002/2003 (Diagnosis Related Groups – DRG, deutsch: diagnosebezogene Fallgruppen). Das neue Abrechnungssystem war der entscheidende Schritt hin zu einer marktgesteuerten Krankenhausversorgung, zur Kommerzialisierung der Krankenhäuser, die immer mehr unter Wettbewerbsdruck gerieten. Die Pflege wurde dabei endgültig zum bloßen Kostenfaktor in einem Preissystem degradiert [7].
Seit 1996 wurden in der Pflege bundesweit 28.518 Stellen abgebaut, bei einer gleichzeitigen Zunahme der Patientenzahl um 3,1 Mio. Also eine Mehrbelastung für die Pflege um 30 v.H. [8].
[8] Broschüre des Bündnisses Krankenhaus statt Fabrik, Fakten und Argumente zum DRG-System und gegen die Kommerzialisierung der Krankenhäuser (überarbeitete Fassung 2018), Pkt. 8.5. S.118
Krankenhäuser werden pro Patientenfall bezahlt, den sie behandeln, nicht dafür, dass sie Betten für Epidemien vorhalten. Sie müssen ihre Kapazitäten stets so auslasten, dass sie über die Erlöse für die einzelnen Patientenfälle genug Geld einnehmen, um den Betrieb ihrer gesamten Infrastruktur (inklusive Personal) finanzieren zu können. Das „DRG-System“ belohnt Diagnosen. Für das ärztliches Personal steht die „Diagnose“ im Vordergrund und teure Apparatemedizin für die Therapie, während die personalintensive Pflege Rationalisierungsmasse ist. Folgen sind zunehmende Arbeitsverdichtung und krankmachende Arbeitsbedingungen, dazu eine verhältnismäßig schlechte Bezahlung für die Verantwortung und Arbeitsbelastung, die der Beruf mit sich bringt. Zu geringer Verdienst, miserable Arbeitsbedingungen, Krankheitsausfälle sorgen für eine hohe Berufsabbrecherquote und Nachwuchsmangel. Das Berufsbild der Pflegekraft wird für Berufseinsteiger*innen immer unattraktiver.
Erst 2018 gelang es nach massiven Protesten des Pflegepersonals gegen den Pflegenotstand z.B. in Berlin an der Charité, mit der marktförmigen Steuerung der Krankenhäuser im Ansatz zu brechen. Mit dem Pflegestärkungsgesetz wurde die Finanzierung der Pflege aus den Fallpauschalen herausgelöst und wieder auf Selbstkostendeckung umgestellt. Das heißt, den Krankenhäusern werden seitdem die realen Personalkosten für die Pflege erstattet [9].
[9] Kalle Kunkel a.a.O. (siehe FN 7)
Die Umstellung auf die diagnosebezogenen Fallpauschalen brachte die Entwicklung weg von der Daseinsvorsorge als „Bringschuld“ des Sozialstaates in Gang und führte zu einer marktwirtschaftlichen Organisation der stationären Versorgung. Während im Weiteren die Krankenhäuser unter der chronischen Unterfinanzierung litten, wuchs der Druck im Wettbewerbskampf der Kliniken untereinander, was nochmals den Abbau von Pflegestellen beschleunigte.
Der Krisenfall ist nicht vorgesehen!
Die auf ökonomische Effizienz getrimmten Krankenhäuser müssen die betriebswirtschaftliche Bilanz im Auge haben, nicht das Wohl der Patienten. Da das Finanzierungssystem nur erbrachte Leistungen bezahlt, sind für das Vorhalten von Beatmungsbetten und Therapiekapazitäten für den Not- und Katastrophenfall keine Mittel vorgesehen. Krisenfälle wie diese kommen in der Planung der Klinikabläufe einfach nicht vor.
Was Spahn & Co. verschweigen
Im „DRG-System“ handelt eine Klinik betriebswirtschaftlich unverantwortlich, die ihre Kapazitäten nicht so weit wie möglich auslastet. Für den Krisenfall vorgehaltene (leere) Betten sind aus der jeweiligen Krankenhausperspektive Einnahmeausfälle. Es wäre so, als wenn die Feuerwehr nur für jeden gelöschten Brand bezahlt werden würde.
Aus epidemiologischer Sicht müssten die Krankenhäuser frühzeitig Kapazitäten frei machen, indem planbare Eingriffe verschoben werden. Dies soll nun endlich nach Absprache zwischen Bund und Ländern mitten in der Corona-Krise umgesetzt werden. Für das Krankenhaus ist das jedoch ein betriebswirtschaftliches Risiko, für das im aktuellen Finanzierungssystem keine Lösung vorgesehen ist. Denn zum einen wissen die Kliniken nicht, wann und in welchem Umfang sie Corona-Infizierte tatsächlich behandeln und mit ihnen Geld verdienen können. Noch wichtiger: sie wissen zum anderen nicht, ob die Einnahmeausfälle, die sie vielleicht durch die Verschiebung von lukrativen „Fällen“ erleiden, durch Einnahmen über Corona-Patient*innen kompensiert werden können. Zumal diese Patienten wegen der Notwendigkeit der Isolation mehr Kapazitäten in Beschlag nehmen als sonst üblich. Private Klinikbetreiber werden sich daher gegen die Aufnahme von Corona-Patient*innen wehren, weil sie damit „lukrativere“ Patienten verlieren.
Misere des Gesundheitssystems hat seine Geschichte
Hier findet sich eine nützliche, von der AOK zusammengestellte Übersicht zur Geschichte der Gesundheitsreformen seit 1977 und ihrer wichtigsten Regelungen. Seit mehr als 30 Jahren bemüht sich die Politik darum, die gesetzliche Krankenversicherung (GKV) finanzierbar zu halten. Finanzierbarkeit bedeutet hier in erster Linie, die Beiträge, die Arbeitnehmer und Arbeitgeber an die Krankenkassen zu zahlen haben, so niedrig wie möglich zu halten, um die Lohnnebenkosten der Unternehmen zu begrenzen [[10] Zur Geschichte der Gesundheitsreformen (Stand 20.01.2020) – (A) + (B)]. Und das mit schwerwiegenden Folgen für Patienten, Versicherte und das medizinische Personal!
Regierung muss Krankenhausbetriebe mit Milliardenbeträgen am Laufen halten
Am 25.03.20 verabschiedete der Bundestag in zweiter und dritter Lesung das Gesetz zum Ausgleich Covid-19 bedingter finanzieller Belastungen der Krankenhäuser und weiterer Gesundheitseinrichtungen („Covid-19-Krankenhausentlastungsgesetz“ – BT-Drs.19/18112). Gegen den ersten Entwurf vom 21.03.20 gab es seitens der Krankenhäuser und Deutschen Krankenhausgesellschaft (DKG), Verbände und Gewerkschaften heftige Kritik [11], woraufhin sich Bundesgesundheitsminister Spahn und die Länder veranlasst sahen, den Gesetzesentwurf in 2 Tagen ganz erheblich nachzubessern.
Das Covid-19-Krankenhausentlastungsgesetz will mit Milliardenbeträgen vorübergehend einen umfassenden finanziellen Rettungsschirm für die durch die Corona-Krise gebeutelten Krankenhäuser schaffen, die zurzeit ihre Bettenkapazitäten erhöhen, planbare lukrative Eingriffe verschieben müssen und zusätzliche intensivmedizinische Behandlungskapazitäten schaffen. Ziel des Gesetzes ist, Erlösausfälle sowie Defizite zu vermeiden und die Liquidität der Krankenhäuser sicherzustellen.
Was sieht der Rettungsschirm für Krankenhäuser vor?
Unter anderem soll es für die Zeit vom 16. März bis Ende September 2020 einen finanziellen Ausgleich in Form einer Tagespauschale von 560 Euro pro ausgebliebenen Patienten und Tag geben. Für jede neue intensivmedizinische Behandlung mit künstlicher Beatmung erhalten Kliniken einen Bonus in Höhe von 50.000 Euro für jedes Intensivbett, das zusätzlich geschaffen wird. Um Mehrkosten etwa bei der persönlichen Schutzausrüstung aufzufangen, soll es von April bis Ende Juni 2020 einen Zuschlag von zunächst 50 Euro für jeden Patienten geben, bei Bedarf ggf. auch mehr und über einen längeren Zeitraum. Die Liquidität der Krankenhäuser wird zur Finanzierung von Pflegepersonal für eine steigende Anzahl von Covid-19-Patienten erhöht. Ambulante und stationäre Pflege wird durch das befristete Aussetzen von Qualitätsprüfungen und Bürokratie befreit. Niedergelassene Ärzte*innen sowie Psychotherapeuten*innen erhalten bei Honorareinbußen (weil z.B. Patienten ausbleiben) finanzielle Ausgleichszahlungen. Vorsorge- und Rehabilitationskliniken sollen ebenfalls einen – anteiligen – finanziellen Ausgleich für nicht belegte Betten erhalten [12].
An die finanziellen Leistungen ist die Erwartung geknüpft, dass die Krankenhäuser planbare Operationen und Neuaufnahmen, soweit medizinisch vertretbar, vorerst aussetzen. Dadurch sollen Kapazitäten freigemacht werden, um auf anwachsende Patientenzahlen mit Corona-Infizierung mit schwereren Krankheitsverläufen besser vorbereitet zu sein. Zudem soll die Zahl der 28.000 Intensivbetten möglichst verdoppelt werden. Der Bund kalkuliert allein für den Ausgleich der Verschiebung planbarer OPs mit Mehrausgaben von 2,8 Milliarden Euro.
Der Webfehler des Rettungsschirms
Die Krankenhäuser und die Deutsche Krankenhausgesellschaft (DKG) erkennen nach anfänglichem Protest gegen den ersten Entwurf den revidierten Gesetzentwurf mit den verbesserten Regelungen nunmehr an und meinen, die wirtschaftliche Stabilität der Krankenhäuser könne in diesem kritischen Ausnahmezustand erst mal gesichert werden. Allerdings wird als grundlegender Webfehler des Gesetzentwurfes kritisiert, dass von der bisherigen Krankenhausfinanzierung nicht Abstand genommen werde. Mit Bedauern wird festgestellt, dass das Gesetz „keine Abkehr vom DRG-System“ vorsehe. Der DKG-Vorschlag, ab April 2020 das „DRG-System“ auszusetzen und die Finanzierung über einen monatlichen Abschlag sicherzustellen, der sich an dem zuletzt vereinbarten Budget (zzgl. eines Zuschlags von 5%) orientiert, hat sich nicht durchgesetzt [13]. Ein guter Ansatz, wie wir meinen: die Abschaffung des diagnose-orientierten Fallpauschalen-Systems kann uns einen entscheidenden Schritt weiter bringen auf dem Weg zur Rekommunalisierung der Krankenhäuser.
Wo bleibt die Prämie für das medizinische Personal während der Krise?
Gerade das Pflegepersonal, ohnehin schon schlecht bezahlt angesichts der Verantwortung und des Ansteckungsrisikos, haben einen Gehaltszuschlag während der Corona-Krise verdient. Wie auch für andere Beschäftigte in versorgungsrelevanten Bereichen fordern wir die Zahlung einer monatlichen steuerfreien Prämie von mindestens 500 Euro!
Aufstehen für ein gemeinwohlorientiertes Gesundheitssystem
Wenn das Covid-19-Virus weiter um sich greift – wovon wir derzeit leider ausgehen müssen – ist zu befürchten, dass unser heruntergespartes Gesundheitssystem, das bereits im Normalbetrieb überlastet ist, zu kollabieren droht. Die Krankenhausprivatisierung, reduzierte Krankenhausbetten und Krankenhausstandorte, der Abbau von Pflegestellen rächt sich nun in der Corona-Krise. Anstatt der Ausrichtung des Gesundheitswesens auf Profitorientierung müssen wir die in dieser Krise gewonnenen schmerzlichen Erkenntnisse nutzen, um Fehlentwicklungen der vergangenen Jahre umzukehren und die Prioritäten im Gesundheitswesen wieder geradezurücken. Die Versorgung kranker Menschen muss wieder im Vordergrund stehen. Menschen zu helfen, ist der Zweck des Gesundheitssystems, nicht Profite für private Krankenhauskonzerne zu erzielen. Das von der Regierung inzwischen umgesetzte Milliarden-Hilfsprogramm zur Rettung der Krankenhäuser setzt leider weiter auf Marktmechanismen [14].
Nehmen wir die „Chance“ der Corona-Krise wahr und entwickeln wir Alternativen zur bestehenden Fallpauschalen-Finanzierung!
Die ambulante wie auch stationäre Versorgung sind keine „Produkte“ auf dem Gesundheitsmarkt, sondern Teil der Daseinsfürsorge, auf die jeder Bürger in Deutschland einen Anspruch hat.
Aktuell vollzieht sich aufgrund der Corona-Krise ein Wandel in der öffentlichen Wahrnehmung von einer Gesundheitsversorgung, die als Teil sozialer Daseinsvorsorge verstanden wird. De facto werden auch auf der institutionellen Ebene durch das jüngst verabschiedete Krankenhausfinanzierungsgesetz zur Kompensation der Defizite in den Krankenhäusern Schritte vollzogen, die vorübergehend das DRG-Abrechnungssystem suspendieren. Die Möglichkeiten und Chancen, die die Corona-Krise bietet, gilt es langfristig zu verstetigen, um einen „Systembruch“ in der Krankenhausfinanzierung durchzusetzen.
Was macht eine gemeinwohlorientierte stationäre Gesundheitsversorgung aus, die sich auch in Krisensituationen und bei extremen Spitzenbelastungszeiten bewährt?
Wichtige Forderungen
- Vorausschauende Planung von Maßnahmen der Grundversorgung mit Arzneimitteln, Schutzausrüstung und Labordiagnostik sowie entsprechende Vorkehrungen zum Schutz der Bevölkerung zur Sicherstellung der ambulanten und stationären Gesundheitsversorgung;
- Konzepte für eine wirksame und schnelle Krisenintervention für den Epidemie-Fall;
- Staatliche Kontrolle von Schlüsselbranchen für eine wirksame Krisenreaktion in lebenswichtigen Bereichen, wozu gegebenenfalls auch die Verstaatlichung von bestimmten Wirtschaftssektoren wie private Gesundheitseinrichtungen, Hersteller von Schutzausrüstungen, Beatmungsgeräten und Lüftungsanlagen, die Produktion und der Vertrieb von Lebensmitteln, Postdienste sowie die medizinische Forschung und Entwicklung gehören kann;
- Rückverlagerung der Produktion von Arzneimitteln, insbesondere Antibiotika nach Deutschland oder Europa;
- Flächendeckender Zugang zu medizinischer Behandlung und Versorgung für alle unabhängig von Einkommen und Wohnort;
- Keine Schließung von Krankenhausstandorten – Stopp geplanter und laufender Krankenhausschließungen und Bettenreduzierungen;
- Rekommunalisierung privatisierter Krankenhäuser;
- Möglichst familien- und wohnortnahe Krankenhäuser und prinzipielle Öffnung der Häuser auch für ambulante Leistungen;
- Abkehr vom bestehenden System der diagnoseorientierten Fallpauschalen-Finanzierung und Entwicklung von Finanzierungsalternativen;
- Personalplanung im stationären Bereich nach Pflegepersonalschlüsseln, in dem personelle Kapazitäten auch für Krisensituationen und Belastungsspitzen eingeplant sind;
- Verbindliche Zusage über deutliche Lohnsteigerungen für Pflegefachkräfte bei einem Einstiegsgehalt von 4.000 Euro und entsprechendes Angebot an die Tarifvertragsparteien;
- Ausreichende Ausrüstung für alle Beschäftigten in Krankenhäusern und Pflegeeinrichtungen mit wirksamer und zugelassener Schutzkleidung und Atemschutzmasken;
- Verbesserung der Hygiene im Krankenhaus durch sofortige Aufstockung des Reinigungspersonals und engmaschige Corona-Tests beim Personal;
- Beteiligung von Beschäftigtenvertreter*innen in den Krisenstäben der Krankenhäuser unter Einbindung der verschiedenen Fachbereiche und Berufsgruppen.
Die Arbeitsgruppe Gesundheit von Aufstehen Berlin will sich mit dem Thema „Daseinsvorsorge im Gesundheitswesen“ näher befassen. Die Fragestellung ist: „Wie müssen die einzelnen Versorgungsbereiche (ambulante Versorgung, stationäre Versorgung, Arzneimittelversorgung, Pflege u.a.) gestaltet sein, wenn sie der Daseinsvorsorge dienen sollen?“ Wir freuen uns über jeden Zuwachs, insbesondere von Mitstreiter*innen aus Gesundheitsberufen, die wertvolle Hinweise aus ihrer eigenen Praxis beisteuern könnten. Grundsätzlich ist aber jede/r herzlich willkommen, der mitmachen möchte! Interessierte möchten den Terminkalender auf www.aufstehen-berlin.org verfolgen, um nach Aufhebung der Ausgangsbeschränkungen das nächste Treffen nicht zu verpassen. Kontaktaufnahme unter redaktionsteam-aufstehen-berlin@gmx.de möglich.